מוות מוחי
תבנית:שכתוב מוות מוחי (באנגלית: Brain death) הוא הפסקה בלתי-הפיכה של כל הפעילות המוחית ובכלל זה הפעילות המוחית הלא רצונית ההכרחית לקיום החיים, כגון נשימה. המוות המוחי הוא תוצאה של נמק תאי עצב בגזע המוח.
המאפיין הקליני העיקרי שמבדיל בין מוות מוחי לתרדמת הפיכה הוא העדר נשימה עצמאית. המוח המוארך אשר נמצא בגזע המוח, שולט בפעולות העצמאיות, ולכן במצב של הפסקת פעילות בלתי הפיכה של גזע המוח לא תיתכן נשימה עצמונית, אך בעזרת מכונת הנשמה, הלב ימשיך לפעום וניתן להחזיק את החולה במצב זה אף כמה ימים (לאחר מכן הרקמות יחלו לעבור תהליך של הרס למרות אספקת החמצן בגלל חוסר עצבוב), מה שמהווה כר פורה לדילמות רבות באתיקה רפואית, במשפט ובדת.
הגדרתו המשפטית של "מוות מוחי" משתנה ממדינה למדינה. בישראל ההגדרה המשפטית-רפואית עיקרה תרדמת בלתי-הפיכה הכוללת גם העדר נשימה, וכן דרישות קליניות ומכשיריות נוספות. בבריטניה מוות מוחי מוגדר כמוות של גזע המוח בלבד ובארצות הברית הוא מוגדר כמות כל המוח.
מצבים של צמח, תת-חום (היפותרמיה), היפוגליקמיה והרעלת ברביטורטים אינם מהווים מוות מוחי על אף שהם יכולים להיות דומים לו במאפייניהם החיצוניים.
הגדרות וקריטריונים
לאורך השנים הוצעו הגדרות שונות למוות מוחי, חלקן נכנסו לחקיקה ולפרקטיקה במדינות מסוימות ואחרות לא:
- מוות מוחי כולל (Whole brain death): זו ההגדרה שאומצה בארצות הברית ובשינויים קלים בישראל, ודורשת את מותו של כל המוח, כאשר למשמעות של מונח זה ניתנו פרשנויות שונות.
- מוות של גזע המוח בלבד (Brainstem death): זו ההגדרה שאומצה בפרקטיקה בבריטניה ללא חקיקה, ואחד הנימוקים לטובתה הוא שגוף האדם אינו יכול להמשיך לתפקד כמכלול (Somatic integration) ללא גזע המוח.
- מוות של המוח הגדול בלבד (Higher brain death): הגדרה זו לא הפכה למקובלת בשום מדינה בין היתר משום שהיא מאפשרת למעשה להגדיר חולים במצב וגטטיבי (צמח) כמתים. ההיגיון שמאחוריה הוא שהתפקודים הקוגניטיביים נמצאים בחלק זה של המוח ולא בגזע המוח.
בהתאם להגדרות השונות פותחו קריטריונים שונים שאמורים לשקף מבחינה פיזיולוגית את ההגדרות:
- במוות מוחי כולל, הקריטריונים הם הן קריטריונים של אובדן תפקוד גזע המוח, דהיינו, אובדן קבוע של כל רפלקסים של גזע המוח, והן של אובדן תפקוד המוח הגדול או הוכחה נזק מבני (לרוב איסכמי) בלתי הפיך שלו.
- במוות של גזע המוח בלבד נדרשת רק הוכחה לאובדן קבוע של הרפלקסים של גזע המוח, ופעילות של המוח הגדול אינה מבטלת את הגדרת המוות המוחי.
- במוות של המוח הגדול בלבד יש צורך בהוכחה לאובדן קבוע של תפקודי המוח הגדול או נזק מבני בלתי הפיך.
היסטוריה
מוות מוחי נקבע כאשר התרחשה פגיעה (והרס) בלתי הפיכה של גזע המוח. בשנת 1959 טבעו שני רופאים נוירולוגים בצרפת, מולארה וגולון, את המונח Coma de Passe. הם תיארו 23 חולים שהיו שרויים בתרדמת עמוקה, ללא נשימה עצמונית וללא כל תגובה לגרוי חיצוני. אצל החולים הללו, שעברו פגיעה או מחלה תוך גולגולתית, לא נרשמה פעילות חשמלית במוח, הייתה נטייה לאובדן חום הגוף, והיה חוסר יציבות בערכי לחץ הדם. המונח Coma de Passe כלל לראשונה אבחנה של נזק מוחי בלתי הפיך.
ב-1968 פרסמה ועדת האד-הוק של בית הספר לרפואה של אוניברסיטת הארוורד את ממצאיה בכתב העת של האיגוד הרפואי האמריקאי (JAMA) תחת הכותרת "A Definition of Irreversible Coma" ("הגדרה לתרדמת בלתי הפיכה"). הוועדה קבעה שישנן שתי סיבות לכך שיש צורך בהגדרה חדשה של מוות, הראשונה היא הנטל הכלכלי של החזקת חולים מונשמים בטיפול נמרץ והנזק האלטרנטיבי הנגרם בכך לחולים אחרים והנטל הנפשי על המשפחות, והשנייה היא שההגדרה הישנה למוות עלולה להפריע לביצוע השתלות איברים [5]. הוועדה הציעה לראשונה ארבעה קריטריונים למוות מוחי:
1. חוסר תגובה לגירויים חיצוניים.
2. העדר תזוזה ונשימה.
3. אי תגובה רפלקסיבית.
4. EEG איזואלקטרי (קו ישר).
ההצעה לא התקבלה באופן גורף, ורק לאחר 13 שנה הוכנס המושג של "מוות מוחי" לספר החוקים של ארצות הברית כשנחקק חוק ה- Uniform Determination of Death Act ב-1981.
מבחנים קליניים
המבחנים הקליניים הם בדיקות פשוטות ללא מכשור מתקדם שרופא יכול לבצע בלי לטלטל את החולה ממקומו, ומבחינה היסטורית הן היוו את הבסיס לאבחנה, אף שכיום לא ניתן לבצע אבחנה המסתמכת עליהן בלבד:[1]
1. אישונים מורחבים שאינם מגיבים לאור.
2. חוסר תגובה של גלגלי העיניים לגירוי קור (על ידי הזלפת מי קרח לאוזן).
3. מבחן האפניאה (מבחן הפסקת הנשימה), אולי המבחן החשוב ביותר, שבו מנתקים את החולה ממכונת ההנשמה ובודקים האם הוא חוזר לנשימה עצמונית, דבר המעיד על פעילות רפלקס הנשימה בגזע המוח.
בתהליך קביעת המוות המוחי לפי מבחנים אלה מתגלות לעיתים בעיות הדורשות ניסיון רב מצד הצוות המאבחן על מנת להתגבר עליהם (לדוגמה תעלת חצוצרת השמע חסומה בשעווה, וכתוצאה מכך אין תגובה של גלגלי העיניים לקור- כך יכול להחשב מצב של מוות מוחי בטעות). לשם כך משתמשים בבדיקות העזר המכשירניות.
בדיקות מכשירניות
בדיקת קביעת מות גזע המוח והמוח הגדול היא מסובכת, צריכה להתבצע על פי קריטריונים מדויקים, ודורשת ידע וניסיון רב. קיימות כיום בדיקות מכשירניות רבות ושונות לקביעה ואישוש של מוות מוחי שרותמות לצורך כך תופעות פיזיקליות שונות.
ניתן לחלק את הבדיקות המכשירניות לשלוש קבוצות. בדיקות תפקודיות של המוח שאינן נחשבות כבעלות יכולת לאבחן עצמאית מוות מוחי:
- בדיקת ABR (מבחן לתגובה מעוררת של חלקים לא עצמאיים תפקודית בגזע המוח על ידי גירוי עצב השמיעה).
- SSEP (בדיקת Somatosensory evoked potentials) מזהה פעילות בקורטקס הסומטוסנסורי שבפיתול המוח הפוסט מרכזי ובחלק מהתלמוס[2]
- בדיקת EEG (אלקטרואנצפלוגפיה) - בדיקה חשמלית של התגובה במוח, שמודדת פעילות חשמלית בקליפת המוח.
בדיקות הדמיה מבנית של המוח, מאפשרות לאבחן מוות מוחי רק במקרים של נזק מבני מוחלט (לא ניתן לזהות שום מבנה מוחי ברור או להבדיל בין החומר האפור ללבן):
בדיקות הדמיה של זרימת הדם במוח (נקראות גם בדיקות Cerebral Blood Flow :CBF) נחשבות כיכולות לאבחן עצמאית מוות מוחי בהינתן סגוליות מקסימלית, והן נחשבות כיום לבדיקות העיקריות שבאמצעותן מאובחן מוות מוחי. את הבדיקות אין לבצע כאשר הנבדק בהלם. הנחת העבודה היא שבהיעדר כל זרימת דם למוח ימותו כל תאי המוח בתוך פרק זמן נתון, ולכן הוכחה להיעדר זרימת דם למוח באופן קבוע היא הוכחה חותכת למוות מוחי:[3]
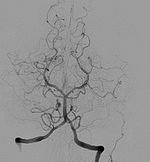
- אנגיוגרפיה, סדרת צילומי רנטגן (התצלום עצמו נקרא אנגיוגרם) שנעשים כל 1–3 שניות לאחר שחומר ניגוד שמדגים את זרימת הדם למוח והאזורים החסומים הוזרק לווריד או הוכנס עם קתטר לארבעת העורקים המספקים דם למוח. בשיטת DSA (אנגיוגרפיה בחיסור דיגיטלי) הנפוצה, נעשית השוואה ממוחשבת בין צילום בלי חומר ניגוד לצילום עם חומר ניגוד על מנת לקבל תמונה טובה יותר של זרימת הדם ללא עצמים מפריעים. כיום השיטה נחשבת למיושנת, וסיכון הקרינה בה גבוה יחסית.
- CT אנגיוגרפיה (CTA), הגרסה התלת ממדית של אנגיוגרפיה רגילה, בה מבצעים צילומי רנטגן רבים בחתכים של מ"מ האחד מהשני ובאמצעות מחשב נוצרת הדמיה תלת ממדית של עורקי המוח החסומים והפתוחים. חומר הניגוד מוזרק לווריד, בעבר הייתה נפוצה גם טכניקת Xenon-CT שבה הוחדר גז קסנון לריאות הנבדק. לבדיקה זו יש רגישות שנעה בין 62.8% ל-85.7% תלוי בפרשנות התוצאה, עם סגוליות של 100%[4] חלק מהמומחים מעריכים שהיא עשויה להחליף את ה-SPECT כבדיקה הבחירה,,[5] אך יש לה סיכוי קרינה לא מבוטלים אך קטנים מאנגיוגרפיה רגילה בשיטת DSA.[6]
- סינטיגרפיה (scintigraphy), צילום דו ממדי בעזרת יוד רדיואקטיבי המוכנס לכלי הדם בצנתור ומצלמת גמא.
- בדיקת SPECT (הגרסה התלת ממדית של סינטיגרפיה), הדמיה גרעינית של זרימת הדם במוח באמצעות האיזוטופ Tc99m-HMPAO ומספר רב של צילומים באמצעות מצלמת גמא שמעובדים על ידי מחשב ליצירת הדמיה תלת ממדית. יתרונה הגדול של בדיקה זו שהופך אותה לבדיקת הבחירה "האידיאלית כמעט" הוא העובדה שהאיזוטופ חודר את מחסום הדם-מוח ולכן מאפשר לבדיקה לבחון לא רק את זרימת הדם בכלי הדם במוח אלא גם את הפרפוזיה שלו בתוך רקמת המוח עצמה.[7] עם זאת, מחקרים בבעלי חיים הראו שסף הרגישות של הבדיקה לזרימת דם במוח הוא 20% מהזרימה התקינה, כך שהעדר זרימה בבדיקה לא מעיד בהכרח על אפס סירקולציה.[8]
- בדיקת TCD (אולטרסאונד דופלר תוך גולגולתי, Transcranial doppler, בדיקה שתפקידה לאתר זרימת דם בכל ארבעת העורקים המובילים אל המוח, וניתן לבצעה ליד מיטת החולה). אחד הקשיים בבדיקה זו הוא שלא ניתן לבצעה דרך החלון הטמפוראלי בכ-10% מהנבדקים, ולהבדיל מהבדיקות האחרות היא תלויה מאד בכישורי והכשרת הטכנאי שמבצע אותה (operator-dependent).
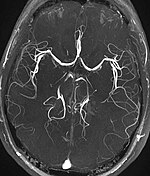
- Magnetic Resonance Angiography (אנגיוגרפיה של תהודה מגנטית, MRA), בדומה ל-CTA, אך חומר הניגוד יהיה ממוגנט ולכן לרוב יתבסס על המתכת גדוליניום. יתרונה הגדול הוא שאינה מהווה סיכון קרינה, לא באמצעות חומרי ניגוד רדיואקטיביים ולא באמצעות הקרנה מייננת. חסרונה שלא ניתן לבצעה במקרים של שתלים מתכתיים בגוף הנבדק.
בכל בדיקות זרימת הדם נותרת השאלה אלו עורקים יש לבדוק, כלומר האם כדי לאבחן מוות מוחי יש לדרוש אי זרימת דם בכל עורקי המוח, או שאפשר להסתפק באי זרימת דם בכמה עורקים מרכזיים תחת ההנחה שבלעדיהם החלקים המרכזיים של המוח יחדלו לתפקד ולא יאפשרו יותר את המשך פעולת המוח כמכלול. ככל שנדרשים בבדיקה יותר כלי דם ללא זרימה, כך מידת הרגישות שלה פוחתת ביחס לסטנדרט ההשוואה (gold standard) של "מוות מוחי על פי בדיקה קלינית", כלומר יש מקרים בהם בבדיקה קלינית הנבדק עונה על כל הקריטריונים הקליניים של מוות מוחי ובכל זאת בבדיקה מכשירנית תימצא זרימת דם חלקית למוח. מצד שני, במקרה כזה מידת הסגוליות של הבדיקה עולה, כלומר כאשר בבדיקה הקלינית נשלל מוות מוחי הסיכוי שהבדיקה המכשירנית לא תמצא עדות לשום זרימת דם בכל חלקי המוח פוחת. לכן, בקביעת מוות יש חשיבות יתרה לרמת הסגוליות של הבדיקה, כלומר אחוז המקרים שבהם אדם שאינו במוות מוחי יאובחן על ידי הבדיקה כמי שאינו במוות מוחי, ונערכים מחקרים רבים על מנת לחפש בדיקות בעלות רמת סגוליות של 100% שניתן לבצען בטווח הזמן המיידי:[9]
| בדיקה | מספר הנבדקים | רגישות (%) | סגוליות (%) |
|---|---|---|---|
| EEG | 1200 | 90 | 90 |
| SSEP | 100 | 100 | 95 |
| ABR | 43 | 100 | 94 |
| אנגיוגרפיה בחיסור דיגיטלי (DSA) | 97 | 96 | 100 |
| דופלר תוך גולגולתי (TCD) | 120 | 95 | 99 |
| דופלר חוץ גולגולתי (ECD) | 42 | 74 | נמוכה |
| Tc-HMPAO | 100 | 95 | 100 |
| CT אנגיוגרפיה (CTA) | 105 | 62.8-85.7 | 100 |
בנוסף, ישנן בדיקות ניסיוניות שנוסו במחקרים אך עדיין לא הוכנסו לפרקטיקה של קביעת מוות מוחי:
- fMRI שמזהה פעילות מטבולית בכל חלקי המוח.
- proton magnetic resonance spectroscopy) 1H-MRS)
- 18F-FDG PET
החוק בישראל
ב-1968, במקביל לוועדת האד הוק של הרווארד, בוצעה השתלת הלב הראשונה בישראל, כאשר הלב נלקח מאברהם סדגת שככל הנראה היה לדעת הרופאים במוות מוחי, ולאחר מכן השתלות הלב נפסקו מסיבות רפואיות ופוליטיות. בשנות השבעים נמשך הפולמוס ההלכתי והרפואי בנושא. ב-1981, השנה שבה הוכנס המוות המוחי לחוק בארצות הברית, הותקנו תקנות לחוק האנטומיה והפתולוגיה שאיפשרו השתלות איברים, ולאחר גילוי הציקלוספורין ב-1983 הוחל ב-1987 לבצע שוב השתלות לב בישראל והדבר נמשך עד היום, כאשר בכל השתלות הלב בישראל הלב נלקח מתורם במוות מוחי.
בישראל היה בתוקף עד לתחיקת החוק (להלן) פרוטוקול ארוך ומפורט שפרסם משרד הבריאות בנושא. בישראל מוות מוחי יכול להיקבע רק על ידי שני רופאים לפחות, שלאף אחד מהם אין נגיעה כלשהי לתחום השתלות האיברים, ולפחות אחד מהם חייב להיות בדרגת מנהל מחלקה ומעלה.
ב-23 במרץ 2008 אישרה מליאת הכנסת את חוק מוות מוחי-נשימתי, התשס"ח-2008, ביוזמת עתניאל שנלר[10] במקביל לאישורו של חוק השתלת איברים, התשס"ח-2008, ובשנת 2009 יצא חוזר מנכ"ל משרד הבריאות שמפרט את הנהלים בפועל ליישום החוק.
על פי החוק והחוזר נקבע כי זמן המוות המוחי-נשימתי יהיה מצב בו מותו של האיש נקבע על ידי שני רופאים מוסמכים, על פי פרמטרים קבועים (העדר לחץ דם, העדר נשימה עצמונית, העדר תגובה של האישונים ורפלקסים נוספים). ובנוסף, הפסקת פעילות המוח תיקבע באמצעות בדיקה באחד האמצעים הבאים: ABR, TCD, SSEP, CTA, MRA.
נוסף על כך, מגדיר החוק כי הצוות המוסמך לקבוע מוות בכל בית חולים יכלול לפחות שני רופאים בכירים שאינם שותפים בשום צורה להשתלת איברים. רופאים אלו לא יטפלו בחולה, ולא ייצגו אינטרס של חולה אחר הזקוק להשתלה. רופאים אלה יעברו השתלמות מיוחדת על ידי ועדה שתוקם לצורך הסמכתם. בוועדה יהיו עשרה חברים: יו"ר המועצה המדעית של ההסתדרות הרפואית בישראל שישמש כיו"ר; שלושה רופאים; שלושה רבנים שימונו בהמלצת הרבנות הראשית ובתנאי שאחד מהם לפחות הוא רופא; וכן שלושה נציגים נוספים – אחד העוסק באתיקה, אחד העוסק בפילוסופיה ואחד בעוסק במשפט, שימונו בהמלצת נשיאת בית המשפט העליון, בתנאי שאחד מהם לפחות הוא רופא ואחד מהם הוא בן עדה דתית מוכרת בישראל שאינו יהודי.
הוועדה קבעה גם את מעמדה של משפחת המטופל – ובין היתר את הצורך להודיע להם כי קיים חשש שבן משפחתם במצב של מוות מוחי-נשימתי, וכן לשמוע את דעתם בדבר רצון המטופל בעניין זה ויביא את עמדת המשפחה בחשבון. רופאים רבים התנגדו לחוק בטענה שיקשה על תרומות איברים.
לכאורה קיים חשש שאנשים במוות מוחי ימשיכו להיות מחוברים למכונות הנשמה לבקשת המשפחות, אך יש לזכור כי חוק החולה הנוטה למות, מצפה שרופא לא יאריך את סבלם של חולים הנוטים למות לשווא, ולא יאפשר טיפול שעלול לפגוע בטיפול הניתן לחולים אחרים
בסעיף 8(ד) לחוק נקבע: "על אף האמור בחוק זה, נקבע מוות מוחי-נשימתי וקביעה זו מנוגדת לדתו או להשקפת עולמו של המטופל לפי מידע שהתקבל מבני משפחתו, לא ינותק המטופל ממכשיר ההנשמה ולא יופסק הטיפול התומך ישירות בטיפול הנשימתי בו, עד להפסקת פעולת הלב".
החוק בעולם
בבריטניה
בבריטניה לא נחקק שום חוק בנושא מוות מוחי, אלא שלאחר המלצות רופאים בשנות השבעים בתי המשפט פסקו כי מוות מוחי הוא מוות לכל דבר. להבדיל מארצות הברית, ישראל ורוב העולם המערבי, בבריטניה הקריטריון העיקרי לקביעת מוות מוחי הוא מוות של גזע המוח בלבד, ורק אם מתעוררים ספקות וקשיים בנוגע לאבחנה זו, ניתן להיעזר בבדיקות מכשירניות לזרימת הדם במוח לאבחנת מות גזע המוח. לכן בבריטניה ייקבע מוות מוחי גם במקרה של EEG לא איזואלקטרי, אם הוכח מות גזע המוח[11]
בדנמרק
דנמרק הייתה המדינה האחרונה בעולם המערבי לקבל את הפרקטיקה של מוות מוחי, עם חקיקת החוק שכולל שתי הגדרות מוות, לבבי ומוחי, ב-1990. החוק נחקק לאחר 3 שנות דיון ציבורי ער בנושא שבשיאו המועצת הדנית לאתיקה, שרוב מבין 17 חבריה לא היו רופאים, פרסמה גילוי דעת שבו הביעה תמיכה רק בהגדרת מוות לבבי אבל גם בתרומת איברים במקרה של מוות מוחי מבלי להגדירו כמוות מבחינה משפטית.
החל משנות השבעים, לפני חקיקת החוק, במקרה של מוות מוחי הייתה נהוגה בדנמרק פרקטיקה של ניתוק ממכשיר ההנשמה והמתנה למוות לבבי, ומייד לאחריו הייתה מבוצעת במת החייאה ורק אחריה היו נלקחים איבריו להשתלה, ללא צורך בהסכמת בני משפחתו, ולכן דווקא החוק החדש שחייב קבלת הסכמה מהמשפחות הפחית במידה ניכרת את מספר השתלות האיברים בדנמרק.[12]
יחס היהדות
 ערך מורחב – מוות מוחי בהלכה
ערך מורחב – מוות מוחי בהלכה
פוסקי ההלכה החרדיים חלוקים בדעתם האם מוות מוחי נחשב מוות או לא. לדעת הסוברים שאין זה מוות, הרי שהוצאת האיברים, ואף ניתוק מכשירי החייאה, נחשב לרצח. לעומתם, אחרים רואים את המוות המוחי כמוות, אולם גם הם בחלקם מפקפקים בכך שהבדיקות שהרופאים מבצעים לשם קביעתו של המוות המוחי די בהם להתרת מעשה שבאדם חי נחשב לרצח. הנושא הזה עורר פולמוסים לא אחת, כאשר הסוגיה נידונה בציבור, בעיקר בשאלה האם ראוי לחתום על כרטיס אדי.
ב-1986 סיימה את עבודתה ועדה מטעם הרבנות הראשית בנושא מוות מוחי. חברי הוועדה היו הרבנים הראשיים אברהם שפירא ומרדכי אליהו, והרבנים שאול ישראלי, זלמן נחמיה גולדברג, ישראל מאיר לאו, דוד חיים שלוש והרופאים ורבנים מרדכי הלפרין ופרופסור אברהם שטינברג. הוועדה המליצה לרבנות הראשית להכיר במוות מוחי בתנאים מסוימים, ולאחר כמה שבועות, ב-3 בנובמבר 1986 (א' בחשוון תשמ"ז), התקבלה החלטה של מועצת הרבנות הראשית לאשר תרומות לב מאנשים שנקבע להם מוות מוחי, בבית החולים הדסה עין-כרם בירושלים בתנאי שיתמלאו ארבעה תנאים אותם הציבו הרבנים בפני משרד הבריאות. אחד מהם היה שבכל הליך קביעת מוות מוחי יקח חלק נציג של הרבנות הראשית שמתמחה בפסיקת הלכה רפואית. משרד הבריאות לא הסכים לתנאי זה ולכן הרבנות לא הכירה במוות מוחי. בשנת 2009, לאחר חקיקת חוק מוות מוחי נשימתי, פורסם שב"ישיבת הכנה מקדמית" נטתה מועצת הרבנות הראשית לחזור על החלטתה מ-1986.[13]
ביוני 1990 הכירה הסתדרות הרבנים דאמריקה (RCA), ארגון אורתודוקסי מודרני, במוות מוחי, ובעקבות זאת מועצת גדולי התורה החרדים בארצות הברית פנתה לפוסקי ההלכה החרדים בארץ ישראל, הרב שלמה זלמן אויערבאך ומחותנו הרב יוסף שלום אלישיב, והשניים פרסמו פסק הלכה ששולל את המוות המוחי:
בס"ד יום ח"י מנ"א תנש"א
נתבקשנו לגלות דעתינו, דעת תורה, בעניין השתלת הלב או שאר איברים לצורך חולה מסוכן בזמן שלב התורם פועם ומוחו כולל גזע המוח אינו מתפקד כלל הנקרא "מיתת המוח" - דעתינו שאין שום היתר להוציא אף אחד מן איבריו ויש בזה משום שפיכת דמים.
שלמה זלמן אויערבאך יוסף שלום אלישיב— [14]
פוסק ההלכה החרדי המפורסם ביותר שנטען בשמו שהכיר במוות מוחי היה הרב משה פיינשטיין, יו"ר מועצת גדולי התורה באמריקה. בימי חייו פורסמו שתי תשובות שלו בנושא בספר השו"ת שלו "אגרות משה" שהביעו התנגדות למוות מוחי, אך בכרך האחרון של ספר השו"ת שיצא לאור על ידי בניו לאחר מותו, הופיעה תשובה נוספת שממנה ניתן להבין כי שינה את דעתו, אך מכיוון שהתפרסמה לאחר מותו הייתה לה השפעה מועטה על הציבור החרדי. הרב אויערבאך הטיל ספק בכך שיש להבין תשובה זו כתומכת במוות מוחי, משום שאילו כך היה הדבר צריך היה לצפות שהרב פיינשטיין יכתוב בזכות תרומת איבריו של החולה הנידון בתשובה בהמשך לתמיכה בקביעת המוות המוחי, אך הדבר לא נעשה. עם זאת, בתכתובת בין הרב פיינשטיין לד"ר ש.ש. בנדי מבהיר הרב את עמדתו שחולה ללא יכולת נשימה עצמאית אכן נחשב כמת: "והנה אף שהלב עדיין יכול לדחוף לכמה ימים, מכל מקום כל זמן שאין לחולה כוח נשימה עצמאי, נחשב כמת, וכדבארתי בתשובתי בא"מ יו"ד ג' סימן קל"ב".[15][16]
נטילת איברים לצורך השתלה
 ערך מורחב – השתלת איברים
ערך מורחב – השתלת איברים
מצב של מוות מוחי מציב דילמה מוסרית ראשונה במעלה לפני כל הגורמים העוסקים בהשתלת איברים - לכאורה, מרגע שמאבחנים מצב של מוות מוחי, האדם עצמו נחשב למת, משום שכל מה שהיווה את אישיותו אבד לאין השב. במצב זה, אם האדם הביע רצון לתרום איברים ובהסכמת המשפחה, רופאים רבים יראו ערך רב בנטילת איברים כשירים להשתלה לחולים הזקוקים לכך.
קישורים חיצוניים
 חוק מוות מוחי-נשימתי, בספר החוקים הפתוח
חוק מוות מוחי-נשימתי, בספר החוקים הפתוח- מוות מוחי באתר המרכז להשתלות המרכז את כל המידע על השתלת איברים, תרומת איברים וכרטיס אדי.
- חתימה על כרטיס אדי
- חיים סומר, הבסיס המדעי לקביעת מוות מוחי
- חוזר מנכ"ל משרד הבריאות 27/09 המפרט את הנוהל והמכישירים לקביעת מוות מוחי, באתר משרד הבריאות
- על הגדרות המוות השונות באתר דוקטורס
- Clinical Standards and Technological Confirmatory Tests in Diagnosing Brain Death Fred של ד"ר פרד פלאם, בספר The Definition of Death: Contemporary Controversies
הערות שוליים
- ^ Spinal Cord - Abstract of article: Brain death and the cervical spinal cord: a confounding factor for the clinical examination
- ^ http://www.uwo.ca/cns/resident/restricted/brain%20death.pdf
- ^ http://cjns.metapress.com/app/home/contribution.asp?referrer=parent&backto=issue,4,26;journal,13,71;linkingpublicationresults,1:300307,1
- ^ [CT Angiography for Brain Death Diagnosis http://www.ajnr.org/cgi/content/full/30/8/1566]
- ^ Brain Death Confirmation: Comparison of Computed Tomographic... : The Journal of Trauma and Acute Care Surgery
- ^ Sixty-four-slice CTA outperforms DSA for brain aneurysm detection | Diagnostic Imaging
- ^ Brief review: The role of ancillary tests in the neurological determination of death - Springer
- ^ [1]
- ^ [2]
- ^ חוק מוות מוחי-נשימתי, התשס"ח-2008, ס"ח 2144 מיום 31.3.2008
- ^ Brain death
- ^ [3]
- ^ http://www.ynet.co.il/articles/0,7340,L-3780464,00.html
- ^ גילוי דעת תורה בעניין מיתת המוח
- ^ [4], שם מובאות גם עדויות אישיות ממכרי הרב, מאתר "דעת"
- ^ "קביעת רגע המוות - סקירת עמדות", מאתר "דעת"
הבהרה: המידע במכלול נועד להעשרה בלבד ואינו מהווה יעוץ רפואי.