ניוון מקולרי


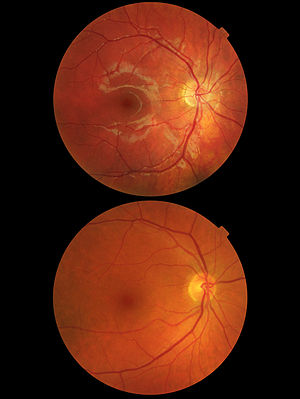
ניוון מקולרי (מאנגלית: Macular degeneration; בעברית: ניוון כתמי) הוא מחלת עיניים שבה נפגע תפקודם של הפוטורצפטורים ושל האפיתל הצבעני (RPE) באזור המקולה (מרכז הראייה). עם התקדמות המחלה מפסיקים הפוטורצפטורים לפעול. מופעה הנפוץ של המחלה קשור לגיל ומכונה AMD (ראשי תיבות של age-related macular degeneration).
סיווג
באופן כללי נהוג לחלק את המחלה ל-AMD "יבש" (non neovascular) ול-AMD "רטוב" ( neovascular). ההבדל בין שני הסוגים הוא בנוכחות כלי דם פתולוגיים הצומחים מתחת לרשתית, וכן בחומרת תסמיני המחלה.
הסוג ה"יבש"
בשלב מוקדם של ניוון מקולרי קשור לגיל מופיעים משקעים צהובים או לבנים של חומר חוץ תאי (חומר היאליני) באזור המקולה המכונים דרוזן (Drusen). המשקעים מצטברים בין האפיתל הצבעני של הרשתית (RPE) לבין הממברנה ע"ש ברוק שהיא השכבה הפנימית של הדמית. כמות גדולה של דרוזן משמעה סיכוי גדול להתפתחות של ניוון מקולרי. הצטברות זו של דרוזן גורמת לפעילות רדיקלים חופשיים ופגיעה ברשתית, קיים אובדן של פוטורצפטורים ושל תאים תומכים בפוטורצפטורים. התקדמות המופע היבש איטית יחסית אך אין בנמצא טיפול יעיל למחלה. במקרים חמורים של נמ"ג יבש, מופיעה אטרופיה אזורית, שבה מתרחש ניוון של קולטני אור, אפיתל צבעני ודמית באזור נרחב במקולה. לרוב האנשים בשלב זה אין פגיעה בראיה.
הסוג ה"רטוב"
בסוג ה"רטוב", המחלה נגרמת כתוצאה מגדילה של כלי דם חדשים מתחת לפוביאה. חלקם, כ-25%, חודרים מהדמית לתוך הרשתית ומדממים (CNV- Choroidal Neovascularization). מצב זה גורם בתוך זמן קצר לניוון ואובדן ראייה בחלקה הגדול של הפוביאה (שנמצאת במרכז המקולה). הסיבה לדימומים נעוצה בכך שכלי הדם החדשים הם בעלי דופן חלשה יותר. כתוצאה מהדימום נוצרת רקמת צלקת במרכז הראייה הגורמת להופעת כתם שחור. ברוב המקרים המחלה מתבטאת בירידה בראייה המתבטאת באיבוד יכולת קריאה, יכולת אבחון פנים, יכולת קריאת שעון וראייה תפקודית.

גורמי סיכון
גורמי הסיכון למחלה כוללים:
- גיל מתקדם. בעוד שיעור התחלואה הכללי בכלל האוכלוסייה בשלבים המתקדמים של נמ"ג עומד על כ-1.5%, באוכלוסייה מעל 75 השיעור הוא מעל 7%[1].
- תורשה - סיפור משפחתי של ניוון מקולרי מעלה את הסיכון של קרוביו לפתח את המחלה. ממצאים אלו חוזקו במחקרי תאומים. הגזע גם הוא משפיע על המחלה, בארצות הברית שיעור התחלואה בקרב שחורים נמוך מאד ביחס ללבנים[2].
- מין - נשים נמצאות בסיכון מוגבר.[דרוש מקור]
- עישון - מחקרים רבים הצביעו על עישון כעל גורם סיכון חד משמעי להתפתחות נמ"ג. הסברים אפשריים להשפעת העישון על התפתחות נמ"ג הם עליה ברמות של עקה חמצונית ברקמות, עליה ברמות צבירת טסיות, ועליה ברמת פיברינוגן ובנוסף - ירידה ברמת נוגדי החמצון בדם. גם זרימת הדם בדמית עשויה להיפגע בגלל העישון[3].
- תזונה - השמנת יתר נקשרה עם סיכון גבוה לחלות בנמ"ג. לעומת זאת צריכת לוטאין, זיאקסנטין, שומן מסוג אומגה-3 ודגים מפחיתות את הסיכון לחלות במחלה.
אבחנה
- אבחון עצמי - ניתן להיעשות בבית באמצעות "מבחן אמסלר": הקווים הישרים של המשבצות צריכים להראות ישרים וללא קפיצות וריצודים הן בשתי העיניים והן בהסתכלות בכל עין בנפרד. אם אין הדבר כך, יכולה עובדה זו להוות חשד ראשוני לבעיית ניוון מרכז הראיה, אם כי ייתכן שהבעיה נובעת מגורמים אחרים (הדפסת "דף אמסלר" והסבר שימוש באתר "מכבי").
- הסתכלות על הרשתית - באמצעות מנורת סדק או אמצעי עזר אחרים המאפשרים הסתכלות על קרקעית העין, יש לחפש אחרי משקעי דרוזן, כלי דם פתולוגיים, דימומים ובצקות.
- צילום פלורוסצאין - הזרקת חומר פלואורסצנטי המאפשר לראות את כלי הדם ונוכחות דלף מאותם כלי דם פתולוגיים.
- צילום אינדוציאנין ירוק (ICG) - הזרקת חומר פלואורסצנטי החודר לשכבות עמוקות יותר של הרשתית, יכול לדמות גם אזורים הנמצאים מתחת לדימום. בשימוש כשיש דימום נרחב.
- OCT) Optical Coherence Tomography) - צילום המראה את עובי הרשתית ובעזרתו ניתן להעריך את מידת הדימום. הבדיקה קלה ואינה דורשת הזרקה.
טיפול, הסוג ה"יבש"
הסוג היבש ניתן לטיפול באמצעות ויטמינים (B, C, E) ובנוסף אבץ, חומרים אלו פועלים כנוגדי חמצון (אנטי-אוקסידנטים) ומנטרלים את פעילות הרדיקלים החופשיים שהצטברו. הטיפול מוריד ב-25% את התקדמות המחלה ל-5 שנים.
טיפול, הסוג ה"רטוב"
טיפול תרופתי בניוון מקולרי גילי רטוב
טיפולים נוגדי אנגיוגנזה: מאז שנת 2006, נעשה שימוש גובר בהזרקות תרופות נוגדות אנגיוגנזה (יצירת כלי דם חדשים) לעין. תרופות אלו עוצרות את תהליך יצירת כלי הדם החדשים בשלב הרטוב של נמ"ג. לעיתים התרופות מצליחות גם להביא לנסיגה בכלי הדם שכבר נוצרו ואף להביא לשיפור בחדות הראייה אצל חולים. תרופות אלה הביאו לפריצת דרך בטיפול בניוון רשתית בצורה ה"רטובה" ובאחוז גבוה יש עצירת ההידרדרות בראייה ואפילו שיפור. השימוש בתרופות גרם לירידה ניכרת בטיפול ה- PDT. תרופות עיקריות בקטגוריה זו:
1. אווסטין (Avastin) - האווסטין הוא חומר הפועל על VEGF - Vascular Endothelial Growth Factor (הורמון גדילה האחראי על התפתחות כלי דם) ומונע את פעולתו ובכך מונע יצירת כלי דם חדשים. אבסטין נמצא בשימוש גם בטיפול במחלות ממאירות כדוגמת סרטן המעי הגס. מאחר שלא נערך בה מחקר לטיפול בניוון מקולרי, היא אינה מאושרת על ידי מנהל המזון והתרופות האמריקאי (ה-FDA) או על ידי משרד הבריאות בישראל למטרה זו. למרות זאת, רופאים ומטופלים משתמשים בה בהצלחה על ידי הזרקתה בכמויות קטנות לעין.
2. לוסנטיס (Lucentis) - החברה המייצרת את האווסטין (נוברטיס), פיתחה תרופה דומה לאווסטין, עם מולקולה קטנה יותר בשם Lucentis, אשר קיבלה ביולי 2006 אישור ("התוויה") של מנהל המזון והתרופות האמריקאי עבור טיפול ב-AMD רטוב[4] ה-Lucentis יקרה פי 20 ויותר מן האווסטין (עקב עלות המחקרים וסיבות מסחריות), למרות שמדובר באותה מולקולה כמעט[5].
3. אייליה (Eylea) - תרופה שפותחה במיוחד לטיפול במחלות רשתית, הרשומה לשימוש בישראל (כמו גם בארצות הברית ובאירופה) לטיפול בניוון מקולרי גילי, בצקת מקולרית על רקע סוכרת ומחלות רשתית נוספות[6]. אייליה פועלת באמצעות חסימת חלבון VEGF – חלבון המהווה "פקטור צמיחה" ומעודד צמיחה פתולוגית של כלי הדם הלא תקינים ברשתית. על מנת לחסום את פעילותו, אפליברספט נקשרת לחלבון משני צדדיו (כמו "שתי ידיים על הכדור") ובכך חוסמת את יכולתו של החלבון להיקשר לרצפטור שלו[7] באפיניות גבוהה פי 140 ויותר מתכשירים הנקשרים אל החלבון רק בצד אחד שלו. כתוצאה מכך ניתן להזריק אייליה בתדירות נמוכה יותר. בנוסף, אפליברספט לוכד גם את מולקולת PlGF (placental growth factor) שמעורבת אף היא בפתוגנזה של המחלה. בניוון מקולרי רשתי מטפלים באפליברספט בזריקות אחת לחודשיים (לאחר 3 מנות העמסה חודשיות). הפחתת תדירות ההזרקות תורמת להפחתה בסיכון לתופעות לוואי כתוצאה מזריקות עיניות, והפחתת העומס על הרופאים והמטופלים.
מינהל המזון והתרופות האמריקאי (FDA) אישר ב-2011 את הטיפול באייליה לניוון מקולרי גילי[8]. הרשות האירופית לרישוי תרופות (EMA) אישרה ב-2012 את הטיפול באייליה לניוון מקולרי גילי[9]. משרד הבריאות אישר את השימוש באייליה בארבע התוויות: ניוון מקולרי גילי (wAMD), בצקת מקולרית על רקע סוכרת (DME), צמיחת כלי דם פתולוגיים ברשתית במטופלים הסובלים מקוצר ראייה חמור (myopic CNV), בצקת מקולרית בעקבות חסימה בווריד הרשתית המרכזי (CRVO) או בסעיף וריד הרשתית (BRVO) (ראו אפליברספט, אגף הרוקחות, משרד הבריאות). התרופה אינה כלולה בסל הבריאות של מדינת ישראל אולם היא כלולה בסל המשלים של כל קופות החולים.
טיפולים אחרים בניוון מקולרי גילי רטוב
- צריבה בעזרת לייזר תרמי בעבר נהגו לצרוב את כלי הדם המדממים בלייזר, קרן הלייזר הורסת את כל שכבות הרשתית ואת כלי הדם וכאן חסרונה, על כן, טיפול זה נמצא בשימוש במקרים בהם הנגעים רחוקים מהפוביאה. במחקרים הוברר שהטיפול הזה מזיק יותר ממועיל ומקדים את העיוורון. לכן הופסק בראשית שנות ה-2000 הטיפול הזה בנוון מקולרי.
- טיפול פוטודינמי מאז ראשית שנות ה-2000 פותח טיפול פוטודינמי בעזרת לייזר 'קר' שבו מוחדר דרך וריד היקפי נוזל פוטודינמי לכלי הדם ברשתית. הלייזר מכוון לכלי הדם הפתולוגיים, וגורם לעירור החומר הפוטודינמי. העירור גורר שחרור רדיקאלים חופשים אשר פוגעים בכלי הדם בהם נמצא החומר הפוטודינמי, וכך נעצרת הדליפה מכלי דם אלו (PDT).
- כירורגיה. הסרת כירורגית של ממברנה פיברווסקולרית וטרנסלוקציה של מרכז הראיה הם שני ניתוחים אשר לעיתים נדירות מבוצעים בחולי נמ"ג בשלב הרטוב של המחלה. בטרנסלוקציה של מרכז הראיה, הרשתית מנותקת מנקודות העגינה שלה לגלגל העין, ומסובבת סביב הציר של עצב הראיה, כך שבמרכז האופטי של העין ממוקמת עתה רשתית שלא עברה ניוון.
קישורים חיצוניים
- אתר עמותת נמ"ג - ניוון מקולרי גילי
- "כואב אבל פחות", גילה לוי-הוברמן, "ידיעות אחרונות" 17.11.2013
- ליאת רותם מלמד, בני 65? כך תצילו את הראייה שלכם, באתר ynet
- אם היו מציעים לכם תרופה ב-50 דולר או ב-2,000 דולר, מה הייתם לוקחים?, רוני לינדר גנץ, TheMarker
- מחקר: לוסנטיס יקרה פי 40 מאווסטין - אך יעילות התרופות זהה, רוני לינדר גנץ, TheMarker
- מוסף בריאות העין, עמותת "לראות"
- Reuters: Eylea works better vs Avastin and Lucentis in study
- רוני לינדר גנץ, התרופה לוסנטיס יקרה פי 40 מאווסטין - אך לא יעילה יותר, באתר הארץ, 04 באוקטובר 2010
- מידע לציבור אודות אייליה והשימוש בה - רשות התרופות האירופית
- דף הסבר בנוגע לטיפולים מאתר שירותי בריאות כללית
- כתבה על ניוון מקולרי באתר הכללית - מאת פרופ דב וינברגר
- ד"ר יוסי פיקל, ניוון הרשתית: איך למנוע עיוורון?, באתר וואלה, 23 באוקטובר 2012
- מחקר אמריקני: אותר הגורם הגנטי לניוון רשתית, פורסם במקור על ידי National Institutes of Health, דצמבר 2015
הערות שוליים
- ↑ Klein R, P.T., Bird A, Vannewkirk MR., The epidemiology of age-related macular degeneration. Am J Ophthalmol., 2004. 137(3): p. 486-95.
- ↑ Seddon, J., Ajani, UA, Mitchell, BD., Familial aggregation of age-related maculopathy. Am J Ophthalmol., 1997. 123 (2): p. 199-206.
- ↑ Seddon, J.M., S. George, and B. Rosner, Cigarette smoking, fish consumption, omega-3 fatty acid intake, and associations with age-related macular degeneration: the US Twin Study of Age-Related Macular Degeneration. Arch Ophthalmol, 2006. 124(7): p. 995-1001
- ↑ ראו למשל דיווח חדשותי
- ↑ ד"ר דויד האוזר, "אווסטין או לוסנטיס": מחקר CATT שפורסם ב-2011 הראה כי בתקופת של שנה אחת, אין הבדל משמעותי ביעילות של אווסטין ולוסנטיס כטיפול בניוון מקולרי רטוב
- ↑ אישור ורישום אייליה, אגף הרוקחות במשרד הבריאות
- ↑ European Medicines Agency Summary for the public - Eylea
- ↑ FDA approves new treatment for diabetic retinopathy in patients with diabetic macular edema
- ↑ European Medicines Agency Authorisation detailsv התוויות ואינדיקציות באירופה
הבהרה: המידע במכלול נועד להעשרה בלבד ואינו מהווה יעוץ רפואי.
ניוון_מקולרי22236779Q27429789

